Eierstockkrebs und Eileiterkrebs
Ist der Eierstock von Krebs betroffen und stammt der Tumor aus dem Eierstockgewebe selbst, wird dies als Ovarialkarzinom bezeichnet. Der Eierstockkrebs steht bei der Häufigkeit der Genitaltumoren bei Frauen an dritter Stelle (nach Gebärmutterhals- und Gebärmutterkrebs). Sehr selten sind hingegen bösartige Tumore, die aus dem Gewebe des Eileiters hervorgehen (Eileiterkrebs, auch Tubenkarzinom genannt). Sowohl Eileiter- als auch Eierstockkrebs führen oft erst spät zu Symptomen wie zu einer Verdickung im Bauchraum oder zu Schmerzen. Die meisten Fälle von Eierstockkrebs oder Eileiterkrebs erfordern eine Operation, häufig werden auch Verfahren wie Chemotherapie oder Bestrahlung angewendet.
Ursachen
Eierstockkrebs (Ovarialkarzinom) kann aus unterschiedlichen Zellarten des Organs Eierstock hervorgehen. Eine exakte Ursache kann im Regelfall nicht ermittelt werden. Doch es gibt einige Risikofaktoren, unter denen der Tumor häufiger auftritt.
Ein erhöhtes Risiko für bösartige Wucherungen des Eierstocks besteht bei Frauen, die in ihrem Leben sehr häufig einen Eisprung hatten. Das ist bei Frauen der Fall, die nie eine Schwangerschaft hatten. Wurde über längere Zeit ein Mittel zur Hemmung des Eisprungs genommen (Anti-Baby-Pille), ist das Risiko etwas geringer. Damit scheint ein hormoneller Einfluss gegeben zu sein. Risikofaktoren für Eierstockkrebs sind des Weiteren andere Krebserkrankungen im Körper (Brustkrebs) sowie eine europäische Abstammung. Ein gewisses Risiko für die Tumoren wird vererbt. Mitunter können sich auch gutartige Tumore im Eierstock zu bösartigen Befunden entwickeln.
Eileiterkrebs tritt bisweilen zusammen mit einem anderen Tumor der weiblichen Geschlechtsorgane auf (etwa Eierstockkrebs, Brustkrebs). Es wird vermutet, dass die gleichen Gene für ein erhöhtes Risiko verantwortlich sind wie bei anderen Krebsarten der Genitalorgane. Die Hormone beziehungsweise Faktoren der Fruchtbarkeit haben jedoch vermutlich auch beim Eileiterkrebs einen Einfluss.
Symptome
Generell kann ein bösartiger Tumor in jedem Lebensalter entstehen. Eierstockkrebs tritt jedoch am häufigsten im Alter zwischen 50 und 70 Jahren auf. Eileiterkrebs (Tubenkrebs) bildet sich ebenfalls oft ab 50 bis 60 Jahren, das Eileiterkarzinom ist aber eine äußerst seltene Krebserkrankung.
Das Tubenkarzinom (Eileiterkrebs) macht meist erst spät Beschwerden wie Abgang von Flüssigkeit (Ausfluss, fleischwasserartig bis blutig) oder Schmerzen. Eventuell ist die Geschwulst im Bauch tastbar. Der Eileiterkrebs kann sich auch an beiden Seiten finden.
Bei Ovarialkarzinomen (bösartigen Eierstocktumoren, Eierstockkrebs) bestehen oft keinerlei Beschwerden, insbesondere bei noch nicht weit fortgeschrittenen Tumoren. Manchmal kann der Knoten getastet oder von außen als Verdickung gesehen werden. Ein erhöhter Bauchumfang kann auffällig werden. Darüber hinaus kann eine Gewichtsabnahme auf einen bösartigen Tumor wie den Eierstockkrebs deuten. Später können sich Bauchschmerzen, Harn- und Stuhlprobleme sowie bei Hormonbildung Änderungen von Geschlechtsmerkmalen wie Zeichen einer Vermännlichung entwickeln. Manchmal besteht Fieber. Oftmals bildet sich bei Frauen mit einem Ovarialkarzinom oder Tubenkarzinom Flüssigkeit im Bauchraum (Aszites, so genannte Bauchwassersucht). Diese kann durch eine Bauchschwellung auffällig werden.
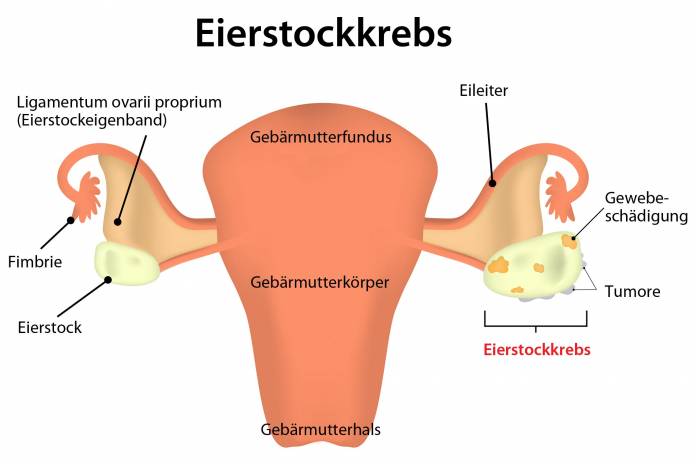
Wie alle bösartigen Tumore können Eierstockkrebs und Eileiterkrebs in das Gewebe umliegender Organe (unter anderem Harnblase, Mastdarm) einwachsen. Dieses Gewebe kann dadurch Schaden nehmen. Ebenso können sich Tochtergeschwülste (Metastasen) bilden, die sich über die Lymphbahnen in Lymphknoten oder über die Blutgefäße an anderer Stelle des Körpers absiedeln. Gerade im Falle des Ovarialkarzinoms (Eierstockkrebs) verbreiten sich Metastasen oft über den Bauchraum. Sie finden sich dann im Becken oder im Oberbauch.
Eine der schwerwiegendsten Komplikationen von Eierstockkrebs ist der Darmverschluss. Ein solcher Darmverschluss ist lebensgefährlich.
Diagnose von Eierstockkrebs oder Eileiterkrebs
Der Arzt führt zunächst eine Befragung der Patientin durch. Daraufhin wird eine körperliche Untersuchung durchgeführt, bei der ein Anteil die gynäkologische Beurteilung ist (Abtasten und Betrachtung des weiblichen Genitals). Zur Diagnose ist es auch wichtig, den Bauch abzufühlen. Bildgebende Verfahren werden angewendet, um nach Auffälligkeiten an den Organen zu schauen. Hier können sich Ultraschall, teils auch Röntgen, eine Kernspintomographie (MRT) oder eine Computertomographie (CT) eignen. Blut wird zur Untersuchung entnommen. Oft findet sich eine erhöhte Blutsenkungsgeschwindigkeit (BSG) und beim Eierstockkrebs ein erhöhter Tumormarker (CA 125). Beides kann aber auch bei anderen Erkrankungen vorkommen. Ein Abstrich am Muttermund gibt manchmal Tumorzellen preis, die vor allem von Eileitertumoren stammen können.
In Zweifelsfällen ist eine Feststellung der Tumorart mittels einer Operation sinnvoll. Das entnommene Gewebe wird einer feingeweblichen Untersuchung zugeführt (Histologie).
In welche Stadien werden Eileiterkrebs und Eierstockkrebs eingeteilt?
Eine Einteilung in ein bestimmtes Krebsstadium erfolgt bei Eileiterkrebs und Eierstockkrebs im Wesentlichen nach dem gleichen Schema. Die Einteilung wird vorgenommen, nachdem die Eileiter oder Eierstöcke, einzelne Lymphknoten und möglicherweise Gewebe von anderen Organen entnommen und im Labor histologisch (feingeweblich) untersucht wurden. Wichtige Kriterien sind die Größe des Tumors, die Ausbreitung auf Lymphknoten oder andere Organe im Becken- oder Bauchraum und die Bildung von Tochtergeschwülsten (Metastasen) außerhalb des Bauchraums. Die Festlegung des Krebsstadiums ist wichtig, um die geeignete Behandlung auszuwählen und die Prognose abzuschätzen.
Eine Möglichkeit der Stadieneinteilung ist die FIGO-Klassifikation (Fédération Internationale de Gynécologie et d'Obstétrique). Unterschieden werden vier Stadien von Eileiterkrebs beziehungsweise Eierstockkrebs. Je höher die Zahl ist, desto fortgeschrittener ist der Krebs:
- Stadium I: Der Krebs ist auf einen oder beide Eileiter oder Eierstöcke begrenzt.
- Stadium II: Der Tumor hat sich im Becken ausgebreitet, zum Beispiel auf die Gebärmutter, die Eierstöcke (bei Eileiterkrebs), die Eileiter (bei Eierstockkrebs) oder den Darm.
- Stadium III: Der Krebs hat in die angrenzenden Lymphknoten oder in den Bauchraum gestreut, beispielsweise in die Leber oder die Milz.
- Stadium IV: Es haben sich Metastasen außerhalb von Becken und Bauchraum gebildet, zum Beispiel in den Knochen.
Als zweites System wird die TNM-Klassifikation angewendet. Folgende Beurteilung findet beim sowohl beim Eileiterkrebs als auch beim Eierstockkrebs statt:
- T = Tumor: steht dafür, ob der Tumor auf den oder die Eileiter oder Eierstöcke begrenzt ist oder sich ausgebreitet hat
- N = Lymphknoten (Nodes): beschreibt, ob der Krebs die Lymphknoten befallen hat (im Becken oder an der Aorta/Hauptschlagader)
- M = Metastasen: gibt an, ob Tochtergeschwülste vorliegen, zum Beispiel in der Leber oder in den Knochen
Auch hier bedeuten jeweils höhere Zahlen ein fortgeschrittenes Stadium der Krebserkrankung. T1, N0, M0 steht beispielsweise für einen Tumor an einem oder beiden Eileitern beziehungsweise Eierstöcken, der noch keine Lymphknoten befallen hat. Es liegen außerdem keine Metastasen vor.
Differenzialdiagnose (Abgrenzung von anderen Erkrankungen)
Nicht selten entwickeln sich im Eierstock keine Krebsgeschwülste, die aus dem Organ selbst hervorgehen (primäre Tumore), sondern solche, die sich aus anderen Organen abgesiedelt haben (Metastasen). Die Tumore, von denen Metastasen stammen, können sich in anderen Bauchorganen wie Magen oder Bauchspeicheldrüse befinden oder beispielsweise in der Brust, in der Schilddrüse oder in den Bronchien.
Drei Viertel der Tumore am Eierstock sind gutartig (Zystome). Dennoch wird bei jeder Gewebewucherung am Eierstock erst einmal von einer Krebserkrankung ausgegangen, solange sie nicht erwiesenermaßen gutartig ist. Außerdem werden manchmal Eierstocktumore und Eileitertumore miteinander verwechselt. Eine weitere mögliche Störung mit ähnlichen Beschwerden und Befunden kann eine Eileiterschwangerschaft (Extra-Uterin-Gravidität) sein.
Therapie bei Eierstockkrebs oder Eileiterkrebs
Die Therapie beim Eierstockkarzinom oder Eileiterkarzinom gestaltet sich in den meisten Fällen operativ. Als zusätzliches, selten auch alleiniges Behandlungsverfahren wird eine Chemotherapie durchgeführt.
Konservative Therapie
Die Chemotherapie ist ein häufiger Bestandteil der Tumortherapie. Chemotherapie bedeutet, dass Wirkstoffe verabreicht werden, die Tumorgewebe schädigen und die Ausbreitung aufhalten. Die Wucherungen können damit verkleinert werden. Das ist oft zusätzlich zu oder im Anschluss an eine Operation an Eileiter oder Eierstock vorteilhaft. Nur wenn sich der Tumor nicht erfolgversprechend operieren lässt, wird eine alleinige Chemotherapie durchgeführt.
Bei freiem Wasser im Bauch (Aszites) kann ein Mittel zur Zellhemmung (Zytostatikum) auch in den Bauchraum gespritzt werden. Um für einige Zeit für Entlastung zu sorgen, kann das Wasser gegebenenfalls mit einer Spritze herausgezogen werden (Punktion).
Operation
Eine Operation an einem bösartigen Tumor bezweckt normalerweise, möglichst alle betroffenen Bereiche zu beseitigen. Deshalb müssen oft nicht nur die inneren Geschlechtsorgane, sondern auch weitere Organe in der Umgebung entfernt werden.
Eine Operation am Eileiter- oder Eierstockkrebs wird in Vollnarkose durchgeführt. In der Regel wird ein größerer Schnitt am Bauch als Zugangsweg genommen (Laparotomie). Bisweilen kann es ausreichen, eine Bauchspiegelung (Laparoskopie) vorzunehmen. Dabei werden über mehrere kleine Öffnungen Instrumente eingeführt sowie ein optisches Gerät (Endoskop/Laparoskop) mit Minikamera.
Ein bösartiger Eileitertumor (Tubenkarzinom) oder Eierstocktumor (Ovarialkarzinom) wird meist durch beidseitige Entfernung des Eierstocks, der Eileiter, der Gebärmutter sowie eines Teils des Bauchfells (Peritoneum, „Netz") behandelt. Lymphknoten, in die die Lymphflüssigkeit aus der Region gelangt, werden bei der Operation ebenfalls herausgenommen. Dies sind Lymphknoten in der Nähe der Aorta (Hauptschlagader) und des Beckens. Sind noch weitere Organe vom Krebsgewebe befallen, werden diese Teile ebenfalls herausgeschnitten.
Bei bestehendem Kinderwunsch und geringer Ausdehnung kann es bisweilen möglich sein, dass der gegenseitige Eierstock, Eileiter sowie die Gebärmutter belassen werden, um eine spätere Schwangerschaft noch zu ermöglichen.
Sind diese Maßnahmen erfolgt, dann werden Drainagen zur Aufnahme von Wundflüssigkeit in den Bauch gelegt. Die Drainageschläuche können nach wenigen Tagen entfernt werden. Nicht selten erfolgt die Einlage eines Blasenkatheters.
Mögliche Erweiterungen der OP
Manchmal wird erst im Zuge der Operation gesehen, dass weitere Gewebe in den Tumor miteinbezogen sind. Sie müssen möglicherweise ebenfalls entfernt werden, beispielsweise Bänder (Aufhängebänder der Gebärmutter), Darmteile, Harnblase, Bauchfell. So muss unter manchen Umständen ein künstlicher Darmausgang (Anus praeter) oder ein künstlicher Harnweg angelegt werden.
Umgekehrt kann der Arzt in Ausnahmefällen entscheiden, dass eine Weiterführung der Operation nicht sinnvoll ist. Stattdessen kann dann eine Strahlen- oder Chemotherapie angezeigt sein.
Komplikationen der OP
Organe in der Nähe des Operationsgebiets können verletzt werden. Blutungen und Nachblutungen können geschehen, wenn Gefäße beschädigt werden. Nervenschäden können zu Ausfällen wie Lähmungen, Taubheitsgefühl, Harnblasenstörungen (meist vorübergehend) führen. Nach dem Eingriff können sich Verwachsungen im Bauchraum bilden. Nicht auszuschließen sind sehr schwere Zustände wie eine lebensbedrohliche Entzündung im Bauch (Peritonitis) oder ein Darmverschluss. Unnatürliche Entzündungskanäle (Fisteln) können manchmal entstehen, z. B. zwischen Harnröhre, Harnblase, Scheide, Darm. Allgemeine Komplikationen wie Wundinfektionen und Heilungsstörungen, übermäßige Narben, Schmerzen oder allergische Reaktionen sind bei der OP möglich.
Hinweis: Dieser Abschnitt kann nur einen kurzen Abriss über die gängigsten Risiken, Nebenwirkungen und Komplikationen geben und erhebt keinen Anspruch auf Vollständigkeit. Das Gespräch mit dem Arzt kann hierdurch nicht ersetzt werden.
Wie wird ein Eierstockkrebs-Rezidiv behandelt?
Ein Rezidiv ist ein Wiederauftreten des Eierstockkrebses nach Abschluss der Therapie. Für Frauen mit einem Eierstockkrebs-Rezidiv bestehen nur selten Chancen auf Heilung. Meist ist das Ziel der Behandlung die Verbesserung oder Erhaltung der Lebensqualität. Welche Maßnahmen zum Einsatz kommen, muss im Einzelfall individuell abgewogen werden. Wenn die Chance besteht, den neuen Tumor vollständig zu entfernen, ist eine Operation sinnvoll.
Vor der Durchführung einer Chemotherapie wird beurteilt, ob der erste Tumor auf eine platinhaltige Chemotherapie angesprochen hatte oder nicht. Der Begriff platinsensitiv bedeutet dabei, dass die Behandlung mit einer platinbasierten Chemotherapie gewirkt hat und das Rezidiv frühestens sechs Monate nach dem Therapieende aufgetreten ist. In diesen Fällen wird auch das Rezidiv mit einer platinhaltigen Chemotherapie behandelt. Meist erfolgt diese in Kombination mit einem zweiten Krebsmedikament (Chemotherapeutikum). War die Erstbehandlung mit einem platinhaltigen Chemotherapeutikum nicht erfolgreich oder ist der Tumor innerhalb der ersten sechs Monate nach dem Therapieende wieder aufgetreten, spricht man von einem platinresistenten Rezidiv. In diesen Fällen erfolgt eine Monotherapie: eine Behandlung mit nur einem Chemotherapeutikum, das kein Platin enthält. Bei beiden Varianten der Chemotherapie wird gelegentlich zusätzlich der Antikörper Bevacizumab gegeben. Er kann das Wachstum von Tumoren bremsen.
Bei Tumoren, deren Wachstum durch bestimmte Hormone begünstigt wird, kann eine sogenannte Antihormontherapie eingeleitet werden. Dabei wird entweder die körpereigene Hormonproduktion oder die Wirkung der Hormone auf die Tumorzellen unterbunden. Nach Abschluss einer platinhaltigen Chemotherapie ist außerdem die Gabe sogenannter PARP-Hemmer möglich. Sie können Krebszellen abtöten oder deren Wachstum anhalten. In manchen Fällen findet bei Rezidiven auch eine Bestrahlungstherapie statt.
Prognose von Eierstockkrebs und Eileiterkrebs
Der Eierstockkrebs hat eine im Vergleich zu anderen Tumoren ungünstige Prognose. Die Prognose bei einem Eileiterkrebs ist geringfügig besser. Die Situation hängt aber davon ab, wann die Krebserkrankung entdeckt und behandelt wird, welche genaue Art von Tumor besteht und ob er in der OP komplett entfernt werden konnte. Ein weiterer Faktor ist der Allgemeinzustand der Patientin.
Eierstockkrebs wird häufig erst spät erkannt, weil er lange Zeit keine Symptome verursacht. Dann kann sich der Krebs schon im Becken ausgebreitet haben (Stadium III oder IV). Dadurch sinken die Heilungschancen. Ein Maß für die Prognose ist die Fünf-Jahres-Überlebensrate. Sie gibt an, wie groß der Anteil erkrankter Frauen ist, die fünf Jahre nach der Diagnose noch leben. Im Durchschnitt überleben 42 Prozent der an Eierstockkrebs erkrankten Frauen die nächsten fünf Jahre. Wird der Krebs früh entdeckt und behandelt, liegen die Chancen besser. Im Stadium II überleben circa 79 Prozent der Frauen die nächsten fünf Jahre, im Stadium I sogar 88 Prozent.
Patientinnen, bei denen es gelingt, tumorfrei zu operieren, haben eine günstigere Prognose. Tumorfrei bedeutet, dass alles sichtbare Tumorgewebe beseitigt ist. Nach einer tumorfreien Operation liegt auch bei Frauen mit fortgeschrittenem Eierstockkrebs die Fünf-Jahres-Überlebensrate bei 60 bis 70 Prozent.
Ein Rückfall (Rezidiv) ist noch nach längerer Zeit möglich. Für Frauen, die ein Rezidiv bekommen, ist Heilung in der Regel nicht mehr möglich. Für sie ist das Hauptziel der Therapie, die Lebensqualität in der verbleibenden Zeit so gut es geht zu verbessern oder zu erhalten.
Die meisten Eileitertumore werden ebenfalls erst im Stadium III oder IV erkannt, da Eileiterkrebs lange Zeit keine Symptome verursacht. Aufgrund der späten Diagnose ist die Lebenserwartung oft schlecht. Wird der Eileiterkrebs früh entdeckt (Stadium I), dann liegt die Fünf-Jahres-Überlebensrate bei 90 bis 95 Prozent. Im Stadium II sinkt sie auf 70 bis 80 Prozent ab. Wird die Diagnose in Stadium III gestellt, überleben 50 bis 60 Prozent der Frauen die kommenden fünf Jahre. Im Stadium IV liegt die Zahl bei circa 20 Prozent.
Viele Frauen klagen nach einer Eierstockkrebserkrankung über Fatigue. Das ist ein Erschöpfungssyndrom, das durch die Erkrankung und ihre Therapie ausgelöst werden kann. Weitere Folgen können Übelkeit, Bauchschmerzen, Störungen der Konzentrationsfähigkeit oder des Gedächtnisses sowie Symptome einer Polyneuropathie sein. Bei einer Polyneuropathie kommt es durch Schädigungen an den Nerven zu Missempfindungen wie Kribbeln oder Taubheit, beispielsweise an den Händen oder Füßen.
Nach Entfernung eines Eileiters oder eines Eierstocks kommt es nicht zur Unfruchtbarkeit der Frau, wenn das gegenseitige Organ noch funktionsfähig ist. Nach der Entfernung beider Eierstöcke ist die Patientin unfruchtbar, durch die fehlende Hormonproduktion ergeben sich Erscheinungen, die denen in den Wechseljahren entsprechen, sowie ein Ausfall der Regelblutung. Arzneimittel können diese Beschwerden bekämpfen. Manchmal kommt es nach dem Eingriff auch zu depressiven Episoden oder zu Libidoverlust oder auch -steigerung.
Hinweise für Patientinnen
Vor dem Eingriff
Unter Umständen muss in Absprache mit dem Arzt ein Medikament weggelassen werden, das sich ungünstig auf die Blutgerinnung auswirkt (wie Marcumar®, Aspirin®).
Nach dem Eingriff
In der Zeit nach der OP sollte die Betroffene keine belastenden körperlichen Aktivitäten betreiben, also beispielsweise nichts Schweres tragen oder heben. Geschlechtsverkehr kann in vielen Fällen für einige Zeit nach dem Eingriff nicht ausgeübt werden. Frauen, deren Gebärmutter gerade entfernt wurde, sollten keine Tampons verwenden, sondern Binden oder Slipeinlagen.
Wenn sich Auffälligkeiten bemerkbar machen, die ein Anzeichen für eine Komplikation sein könnten, dann sollte die Betroffene schnell ihren Arzt informieren.
Patientinnen mit diesen Krebserkrankungen bekommen immer wieder Nachkontrollen, um feststellen zu können, ob es zu einem Wachstum oder einem Wiederauftreten (Rezidiv) gekommen ist. Häufig wird dann sogar erneut eine Operation vorgenommen. Eventuell wird sogar eine Operation gemacht, wenn die ursprüngliche Behandlung abgeschlossen ist und der Tumor beseitigt zu sein scheint. Mit dieser OP kann der Arzt noch einmal sichergehen, dass kein erkranktes Gewebe mehr da ist.
Weil die Prognose des Eierstockkarzinoms so schlecht ist, werden sogar Frauen nach den Wechseljahren die (nicht erkrankten) Eierstöcke vorsorglich entfernt, wenn bei ihnen aus anderen Gründen eine OP erfolgt.
Welche Möglichkeiten zur Vorsorge und Eierstockkrebs-Früherkennung gibt es?
Eine gezielte, spezielle Eierstockkrebs-Früherkennung ist nicht möglich. Die von den Kassen finanzierte jährliche Vorsorgeuntersuchung sollte dennoch wahrgenommen werden. Im Rahmen der Tastuntersuchung des Bauch- und Beckenraumes können auch Veränderungen an den Eierstöcken entdeckt werden. Die über die Kassenleistung hinaus angebotene Ultraschalluntersuchung zur Früherkennung von Eierstockkrebs hat Studien zufolge aber keinen Nutzen. Frauen, die keine Ultraschalluntersuchung durchführen ließen, starben nicht häufiger an Eierstockkrebs als die Frauen der Untersuchungsgruppe mit Ultraschall.
Mehrere Gründe können dazu führen, dass die Untersuchung nicht dabei hilft, Eierstockkrebs frühzeitig zu erkennen: Der Krebs kann rasch innerhalb des Zeitraums zwischen zwei Ultraschalluntersuchungen entstehen oder kleinere Tumore werden trotz Untersuchung nicht entdeckt. Außerdem wurden viele Frauen mit Verdacht auf Eierstockkrebs operiert. Manchen wurden die Eierstöcke entfernt. Bei der danach erfolgten feingeweblichen (histologischen) Untersuchung stellte sich in vielen Fällen heraus, dass die Operation nicht notwendig gewesen wäre, da kein Krebs vorlag. Zudem sind die Risiken einer Operation zu bedenken.
Die Ultraschalluntersuchungen zur Eierstockkrebs-Früherkennung werden von den Kassen nicht finanziert, da diese sie nicht für sinnvoll erachten. Sie müssen privat bezahlt werden. Auch die jährliche Bestimmung des Tumormarkers CA125 im Blut scheint kein verlässlicher Faktor bei der Früherkennung von Eierstockkrebs zu sein.
Wann ist ein Gentest auf erblich bedingten Eierstockkrebs sinnvoll?
Wenn in einer Familie Eierstockkrebs oder Brustkrebs gehäuft vorkommt, kann ein Gentest sinnvoll sein. Das gilt auch, wenn eine in der Familie erkrankte Person besonders jung ist oder wenn auch Männer an Brustkrebs erkranken. Dann ist die Wahrscheinlichkeit erhöht, dass die Veranlagung für eine Eierstockkrebserkrankung vererbt wird. Über eine Blutuntersuchung kann festgestellt werden, ob eine Genveränderung vorliegt. Häufig handelt es sich hierbei um das Gen BRCA1 oder BRCA2. Dabei steht BRCA für Breast Cancer (Brustkrebs). Veränderungen an diesen Genen erhöhen aber auch das Risiko, an Eierstockkrebs zu erkranken. Wenn Vater oder Mutter ein verändertes BRCA1- oder BRCA2-Gen haben, beträgt das Risiko, dieses an ein Kind zu vererben, 50 Prozent.
Wenn ein verändertes Gen gefunden wird, heißt das nicht, dass die Person im Laufe ihres Lebens an Eierstockkrebs erkranken wird.
Will eine Frau sichergehen, dass sie nicht an Eierstockkrebs erkrankt, ist die einzige Möglichkeit, die Eierstöcke samt Eileitern entfernen zu lassen. Diese Operation hat, gerade bei jungen Frauen, erhebliche Auswirkungen auf den Hormonstatus. Außerdem bestehen die üblichen Narkoserisiken und Operationsrisiken, die bei jedem chirurgischen Eingriff gegeben sind.
Ein positiver Gentest bringt auch Belastungen mit sich. Ein Gentest ist also nur sinnvoll, wenn die Frau bereit ist, mit der Sorge zu leben, die ein positives Ergebnis mit sich bringt. Der Test ist auch dann geeignet, wenn für sie feststeht, dass sie sich die Eierstöcke samt Eileitern bei einem positiven Testergebnis entfernen lassen möchte.
Quellen anzeigenQuellen ausblenden
Onko Internetportal – Eierstockkrebs: https://www.krebsgesellschaft.de/onko-internetportal/basis-informationen-krebs/krebsarten/andere-krebsarten/eierstockkrebs.html (online, letzter Abruf: 20.01.2023)
American Cancer Society – Ovarian Cancer Stages: https://www.cancer.org/cancer/ovarian-cancer/detection-diagnosis-staging/staging.html (online, letzter Abruf: 20.01.2023)
Cancer Research UK – Stages and grades of ovarian cancer: https://www.cancerresearchuk.org/about-cancer/ovarian-cancer/stages-grades (online, letzter Abruf: 20.01.2023)
Canadian Cancer Society – Stages of fallopian tube cancer: https://cancer.ca/en/cancer-information/cancer-types/fallopian-tube/staging (online, letzter Abruf: 20.01.2023)
OnkoLink – Fallopian Tube Cancer: Staging and Treatment: https://www.oncolink.org/cancers/gynecologic/fallopian-tube-cancer/fallopian-tube-cancer-staging-and-treatment (online, letzter Abruf: 20.01.2023)
Gynäkologische Krebserkrankungen Deutschland e.V. – Langzeitüberleben mit ESK: https://www.ovarsh.de/index.php/infos-zu-esk/langzeitueberleben-mit-esk (online, letzter Abruf: 20.01.2023)
Zentrum für Krebsregisterdaten – Eierstockkrebs (Ovarialkarzinom): https://www.krebsdaten.de/Krebs/DE/Content/Krebsarten/Eierstockkrebs/eierstockkrebs_node.html (online, letzter Abruf: 20.01.2023)
Journal Onkologie, Dr. rer. nat. med. habil. Eva Gottfried – Eierstockkrebs (Ovarialkarzinom): https://www.journalonko.de/thema/lesen/ovarialkarzinom (online, letzter Abruf: 20.01.2023)
Universitätsklinikum Tübingen – Eierstockkrebs (Ovarialkarzinom): https://www.medizin.uni-tuebingen.de/de/das-klinikum/einrichtungen/kliniken/frauenklinik/zentrum-gynaekologische-onkologie/eierstockskrebs (online, letzter Abruf: 20.01.2023)
Wegweiser Eierstockkrebs – Wie wird ein Rezidiv behandelt?: https://www.wegweiser-eierstockkrebs.de/wie-wird-ein-rezidiv-behandelt (online, letzter Abruf: 20.01.2023)
Deutsche Stiftung Eierstockkrebs – Rezidivtherapie: https://stiftung-eierstockkrebs.de/rezidivtherapie/ (online, letzter Abruf: 20.01.2023)
Stiftung Gesundheitswissen – Nützt mir eine jährliche Eierstockkrebs-Früherkennung mit Ultraschall?: https://www.stiftung-gesundheitswissen.de/wissen/eierstockkrebs-frueherkennung/nuetzt-mir-eine-jaehrliche-eierstockkrebs-frueherkennung-mit-ultraschall (online, letzter Abruf: 20.01.2023)
Gesundheitsinformation – Eierstockzysten (Ovarialzysten): https://www.gesundheitsinformation.de/ist-eine-ultraschalluntersuchung-zur-frueherkennung-von-eierstockkrebs-sinnvoll.html (online, letzter Abruf: 20.01.2023)
Patienten-Information – Erblicher Eierstockkrebs – Gentest ja oder nein?: https://www.patienten-information.de/medien/kurzinfomationen/eierstockkrebs-kip.pdf (online, letzter Abruf: 20.01.2023)
BRCA-Netzwerk e.V. – Familiärer Eierstockkrebs, was ist das?: https://www.brca-netzwerk.de/familiaere-krebserkrankungen/eierstockkrebs/definition (online, letzter Abruf: 20.01.2023)
BRCA-Netzwerk e.V. – Eierstockkrebs und familiärer Eierstockkrebs, ist das ein Unterschied?: https://www.brca-netzwerk.de/familiaere-krebserkrankungen/eierstockkrebs (online, letzter Abruf: 20.01.2023)
Cancer.Net – Ovarian, Fallopian Tube, and Peritoneal Cancer: Statistics: https://www.cancer.net/cancer-types/ovarian-fallopian-tube-and-peritoneal-cancer/statistics (online, letzter Abruf: 20.01.2023)
JCO Onkology Practice, Marina Stasenko; Olga Fillipova; William P. Tew – Fallopian Tube Carcinoma: https://ascopubs.org/doi/full/10.1200/JOP.18.00662 (online, letzter Abruf: 20.01.2023)
aktualisiert am 31.03.2023





