Elektrokardioversion (Elektroschock)
Treten Herzrhythmusstörungen auf und schafft es das Herz nicht von alleine wieder in einen normalen Herzrhytmus zu kommen, kann eine medikamentöse Behandlung oder eine Elektrokardioversion (Elektroschock) angezeigt sein. Bei der Elektrokardioversion werden elektrische Impulse über die Brustwand auf das Herz geleitet, durch die ein regelmäßiger Herzrhythmus (Sinusrhythmus) wiederhergestellt werden kann. Die elektrische Kardioversion wird auch im Notfall eingesetzt und wird in diesem Fall als Defibrilation bezeichnet.


Gründe für eine Elektrokardioversion
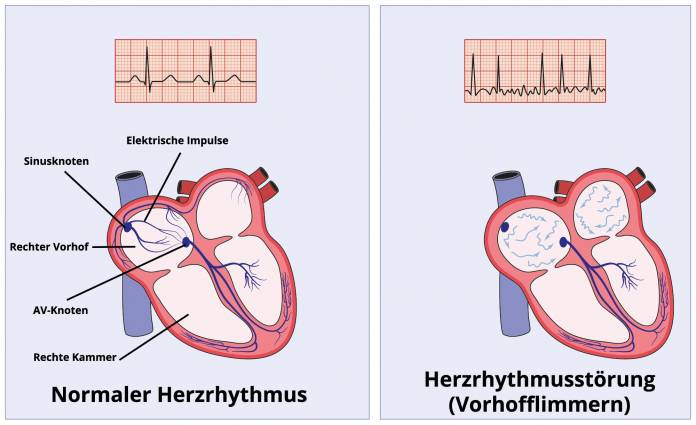
Normalerweise werden im Herz, genauer in einem kleinen Knoten am rechten Herzvorhof (Sinusknoten), rhythmische elektrische Erregungen gebildet. Diese werden durch die Herzwand geleitet und führen zu einer Kontraktion des Herzmuskels, das Blut wird dadurch regelrecht durch den Kreislauf gepumpt. Bei Problemen in dieser Erregungsbildung und -leitung kommt es zu Rhythmusstörungen (Arrhythmien).
Zu den Herzrhythmusstörungen, die mit einer Elektroschock behandelt werden können, gehören:
- Vorhofflimmern und Vorhofflattern
- WPW-Syndrom
- Kammertachykardien(Eine Herzrhythmusstörung, bei der in den Herzkammern viel zu schnelle Impulse entstehen)
- AV-Knoten-Reentry-Tachykardie(schnelle kreisende Erregung)
Ärzte wenden eine Elektrokardioversion vor allem bei zu schnellen (tachykarden) Herzrhythmusstörungen an.
Lesen Sie auch: Bei welchen Formen von Herzrhythmusstörungen ist eine Elektrokardioversion angezeigt?
Verschiedene Erkrankungen können Herzrhythmusstörungen begünstigen. Oftmals liegt eine Schädigung des Herzens vor:
- Herzklappenveränderungen mit starker Belastung des Herzens,
- Herzkranzgefäß-Verengungen (koronare Herzkrankheit, KHK),
- vorangegangene Herzinfarkte
- Herzmuskelentzündung (Myokarditis)
Allerdings kann die Herzrhythmusstörung auch außerhalb des Herzens ausgelöst werden:
- bestimmte Substanzen (Koffein, Medikamente, Drogen, Nikotin)
- Schilddrüsenüberfunktion
- psychische Reaktionen
Symptome und Auswirkungen einer Herzrhythmusstörung
Es werden unterschiedliche Formen von Herzrhythmusstörungen unterschieden. Sie werden grob unterteilt in
- zu schnellen Herzschlag (Tachykardie) und
- zu langsamen Herzschlag (Bradykardie).
Eine Elektrokardioversion wird bei zu schnellen Herzaktionen durchgeführt. Die Normalfrequenz erwachsener Menschen liegt bei ungefähr 60 bis 100 Herzschlägen pro Minute.
Viele Herzrhythmusstörungen zeigen keine Symptome und richten auch keinen Schaden an. Einige Formen von Herzrhythmusstörungen können jedoch lebensbedrohlich werden. Manchmal können auch mehrere Rhythmusstörungen gleichzeitig auftreten. Die Herztätigkeit wird oft direkt als Herzstolpern oder Herzrasen wahrgenommen.
Vorhofflattern und Vorhofflimmern
Das Vorhofflimmern ist eine der häufigsten Herzrhythmusstörungen. Beim Vorhofflimmern sind die Herzvorhöfe von zu schnellen Aktionen betroffen. Die Vorhöfe ziehen sich nur noch ungenügend oder gar nicht mehr zusammen. Dadurch, dass das Blut schlechter von den Vorhöfen in die Herzkammern gelangt, wird die Pumpfunktion des Herzens insgesamt eingeschränkt. Es können sich durch das relative Stillstehen im Vorhof Blutgerinnsel bilden, die sich lösen können und an anderer Stelle Gefäße verstopfen können, was zu schwerwiegenden Komplikationen wie einen Schlaganfall führen kann.
Lesen Sie mehr über das Vorhofflattern und Vorhofflimmern.
Kammerflattern und Kammerflimmern
Schlagen die Herzkammern zu schnell (ventrikuläre Tachykardie), dann ist die Pumpfunktion der einzelnen Schläge ungenügend. Zwischen den Kontraktionen kann nicht ausreichend Blut in die Kammern fließen. Es kommt ebenfalls zur Minderdurchblutung des Körpers. Das kann zu Bewusstseinstrübungen und Schwindel bis hin zum Bewusstseinsverlust kommen. Atemstörungen können vorhanden sein, bisweilen besteht eine Angina pectoris (Brustenge, Schmerzen und Druck in der Brust, oft in andere Körperregionen ausstrahlend).
Beim Kammerflimmern schlägt das Herz so schnell (300 Schläge pro Minute und mehr), dass keine Pumpfunktion mehr ausgeübt wird. Dies ist von den Symptomen her mit einem Herzstillstand zu vergleichen, der Patient verliert in sehr kurzer Zeit das Bewusstsein. Ohne Behandlung kommt es zum Gewebeuntergang im Gehirn, was innerhalb von einigen Minuten so weit fortschreitet, dass es nicht wieder rückgängig gemacht werden kann. Nach etwa 10 Minuten verstirbt der Patient.
Lesen Sie mehr über Kammerflattern und Kammerflimmern.
WPW-Syndrom
Beim Wolff-Parkinson-White-Syndrom (WPW-Syndrom) wird die elektrische Erregung über einen „Umweg“ auf die Kammern geleitet, so dass sie zu schnell dort ankommt. Dadurch kann es zu Unregelmäßigkeiten beim Herzschlag kommen.
Woran erkennt man eine Herzrhythmusstörung?
Gelegentlich ergibt sich aus der Symptomatik, den Schilderungen des Patienten (Anamnese) und der körperlichen Untersuchung die Verdachtsdiagnose einer Herzrhythmusstörung. Es wird ein EKG durchgeführt, in dem sich jeweils typische Veränderungen zeigen. Es empfiehlt sich auch ein Langzeit-EKG (24-Stunden-EKG), um Störungen aufzudecken, die nur zwischenzeitlich auftreten. Bisweilen werden weitere Untersuchungsmethoden angewendet, wie eine elektro-physiologische Untersuchung (EPU) mittels Herzkatheter.
Behandlung
Gering ausgeprägte Rhythmusstörungen brauchen oft gar nicht behandelt zu werden. Sie können von alleine wieder aufhören.
Medikamentöse Kardioversion
Eine Behandlung einer Herzrhythmusstörung mit Medikamenten kommt in den ersten 48 Stunden eines anhaltenden Vorhofflimmerns in Betracht. Man bezeichnet diese Form der Therapie als medikamentöse Kardioversion. Geeignete Patienten können zunächst medikamentös behandelt werden. Tritt kein normaler Herzrhythmus wieder auf, kann einer elektrische Kardioversion durchgeführt werden.
Durch Arzneimittelgabe kann in 40-60% der Fälle die Herztätigkeit wieder in einen normalen Rhythmus gebracht werden. Medikamente, die zum Einsatz kommen, sind: Flecainid, Propafenon und Amiodoran.
Elektrokardioversion (Elektroschock)
Damit der Herzschlag wieder normal und geordnet abläuft, kann eine Elektrokardioversion angezeigt sein. Wenn die Herzrhythmusstörung länger als 48 Stunden dauert und im Vorfeld keine ausreichende Blutverdünnung stattgefunden hat (Antikoagulation), muss sichergestellt werden, dass keine Blutgerinnsel (Thromben) vorliegen, die einen Schlaganfall auslösen können. Aus diesem Grund wird vor einer Elektrokardioversion ein Schluckecho (transösophageale Echokardiographie) durchgeführt.
Spricht nichts gegen eine Elektrokardioversion, kann diese mittels eines Elektroschocks durchgeführt werden. Für die Untersuchung und Behandlung wird eine kurzzeitige Vollnarkose vorgenommen.
An der Brust werden vorne und an der Seite oder vorne und hinten zwei Elektroden aufgesetzt. Durch diese Elektroden wird ein gezielter Stromschlag in Richtung Herz abgegeben. Der Vorgang muss häufig einige Male wiederholt werden, damit sich der Herzrhythmus normalisiert. Bildlich gesprochen wird durch den Elektroschock das Herz neu gestartet. Die Patienten nehmen den Elektroschock nicht wahr, weil sie betäubt sind.

Während der Behandlung werden die Vitalparameter des Patienten (Herzrhythmus, Blutdruck und Sauerstoffsättigung) überwacht. Schon wenige Stunden nach der Behandlung können die meisten Patienten entlassen werden. Das Verfahren dauert etwa 30 Minuten.
Die Erfolgrate der Elektrokardioversion beträgt nahezu 100%. Es ist jedoch nicht ausgeschlossen, dass kurz nach dem Elektroschock, die Herzrhythmusstörungen wieder auftreten. Das liegt daran, weil diese Behandlung nicht Ursache bekämpft.
Aus diesem Grund kann es in einigen Fällen von Herzrhythmusstörungen sinnvoll sein, bei einer Herzkatheteruntersuchung bestimmte Leitungsbündel durch Gewebezerstörung mittels Strom zu durchtrennen, so dass eine abnormale Erregung nicht mehr weiter übertragen werden kann.
Komplikationen
Durch die Elektroschock-Behandlung der Herzrhythmusstörung kann die Haut auf der Brust oder auf dem Rücken, auf der die Elektroden (Paddles) lagen, gereizt und wund sein. Ebenso können Muskelschmerzen an der Brust auftreten. In seltenen Fällen kann es zu Herzrhythmusstörungen anderer Art oder zu einer Herzschwäche kommen.
Bei Vorhofflimmern können sich im linken Vorhof Blutgerinsel bilden. Durch eine Elektrokardioversion kann sich dieses Blutgerinnsel lösen, ausgeschwemmt werden und andere Gefäße verstopfen. Dadurch kann es zu einem Schlaganfall oder zu Organschäden kommen. Infektionen sind bei dem Eingriff sehr selten, aber möglich.
Prognose
Durch die Elektrokardioversion ist in nahezu 100% der Fälle möglich, einen normalen Rhythmus der Herztätigkeit wiederherzustellen. Allerdings wird es mit zunehmender Erkrankungsdauer schwieriger, eine erfolgreiche Kardioversion vorzunehmen. Bei ausbleibendem Erfolg oder bei einem Wiederauftreten der Herzrhythmusstörungen kann die Elektrobehandlung erneut durchgeführt werden. Wird die Ursache nicht bekämpft, kann die Herzrhythmusstörung erneut auftreten.
Hinweise
Vor der Behandlung
Bei Vorhofflimmern, das mehr als 48 Stunden andauert, wird vor einer Elektrokardioversion für einige Wochen ein Medikament (zum Beispiel Warfarin) gegeben, das die Blutgerinnung hemmt. Dadurch soll verhindert werden, dass sich Blutgerinnsel bilden. Zum Ausschluss von Blutgerinnseln wird eine Echokardiographie durchgeführt.
Möglicherweise müssen Medikamente, die der Patient ansonsten einnimmt, weggelassen werden. Dies erfolgt in Absprache mit dem Arzt.
Einige Stunden vor der Untersuchung sollte der Patient nüchtern bleiben und auch nicht mehr rauchen.
Körperschmuck (inklusive Piercings), Kontaktlinsen, herausnehmbare Zahnprothesen und Ähnliches muss vor dem Eingriff abgelegt werden. Auch Kosmetika sollten weggelassen werden.
Nach der Behandlung
Nach der Elektroschock-Behandlung kann der Patient bald aufstehen und vorsichtig Flüssigkeit und Nahrung zu sich nehmen. Für mehrere Stunden wird mittels eines angeschlossenen EKG kontrolliert, ob der Herzrhythmus regelmäßig bleibt.
Falls die Behandlung unter ambulanten Bedingungen erfolgt, so muss der Patient beachten, dass er aufgrund der teils noch bestehenden Medikamentenwirkung für 24 Stunden kein Auto, keine anderen Verkehrsmittel und keine Maschinen selbst bedienen darf. Daher sollte er sich abholen lassen. Bedeutsame Entscheidungen sollten ebenfalls vertagt werden.
Medikamente (zum Beispiel zur Blutverdünnung) sollten gewissenhaft eingenommen werden. Die regelmäßigen Kontrolluntersuchungen sollten wahrgenommen werden. Ergeben sich Auffälligkeiten, die auf Komplikationen hindeuten, so sollte möglichst rasch der Arzt kontaktiert werden.
Quellen anzeigenQuellen ausblenden
- Uniklinik Köln, Kardiologie, PD Dr. Arian Sultan, Elektrokardioversion: https://kardiologie.uk-koeln.de/schwerpunkte/elektrophysiologie/elektrokardioversion/ (online, letzter Abruf: 12.05.2020)
- American Heart Association, Cardioversion: https://www.heart.org/en/health-topics/arrhythmia/prevention--treatment-of-arrhythmia/cardioversion (online, letzter Abruf: 12.05.2020)
aktualisiert am 12.05.2020